Absolute onvruchtbaarheid is relatief zeldzaam. Veel vaker hebben we te maken met verminderde vruchtbaarheid. In jargon: subfertiliteit.
Om te begrijpen waardoor verminderde vruchtbaarheid kan worden veroorzaakt, moet je nagaan wat er nodig is voor normale vruchtbaarheid. Allereerst heb je voor de voortplanting natuurlijk een man en een vrouw nodig die regelmatig geslachtsgemeenschap hebben, wat neerkomt op twee of drie keer per week in de vruchtbare periode. Verder is het nodig dat bij de vrouw in één van haar twee eierstokken (ovaria) een rijp eitje is ontwikkeld dat uit een follikel (eiblaasje) ‘springt’: de eisprong of ovulatie. Dat gebeurt doordat het hersenaanhangsel (de hypofyse) hormonen aanmaakt, zoals het follikelstimulerend hormoon FSH. De hersenen sturen dus de voortplanting aan.
De eisprong gebeurt ongeveer veertien dagen na het begin van de menstruatie. De vruchtbare periode begint daarmee zo ongeveer een paar dagen na het stoppen van de menstruatie tot het moment van de eisprong.
Een man moet een goede erectie en voldoende zaadcellen in zijn zaadlozing hebben om via de geslachtsgemeenschap de zaadcellen bij de baarmoedermond te kunnen lozen. De zaadcellen moeten na de seks ook bij het ‘gesprongen’ eitje kunnen komen. In principe treffen de zaadcellen een eitje dat in de eileiders op weg is naar de baarmoeder. Die eileiders pikken de eicel als het ware op en met behulp van golfbewegingen van trilhaartjes aan de binnenkant van de eileider transporteren ze het eitje naar de baarmoeder. Je hebt dus ook goed doorgankelijke eileiders nodig. Tijdens het transport wordt de eicel omringd door de zaadcellen waarvan er één de eicel binnendringt en haar bevrucht. Op dat moment ontstaat een embryo.
Vervolgens moet dit embryo zich innestelen in het slijmvlies van de baarmoeder: de implantatie. Het slijmvlies van de baarmoeder moet daartoe heel mooi worden opgebouwd onder invloed van de hormonen oestradiol en progesteron, gemaakt door de eierstokken (op hun beurt gestimuleerd door de hypofysehormonen).
Dus samengevat heb je voor goede vruchtbaarheid nodig: een man en vrouw die regelmatig probleemloze seks hebben, bij de vrouw een regelmatige eisprong, open eileiders, en een baarmoeder met goed slijmvlies, en bij de man voldoende, goed zwemmende zaadcellen. Bij verminderde vruchtbaarheid kan er met één of meer van deze benodigdheden iets mis zijn. Maar als het allemaal goed werkt, is de maandelijkse kans op een succesvolle zwangerschap ongeveer 20%. Van de vrouwen onder de 25 jaar die een kind proberen te krijgen is 80 % binnen een jaar zwanger. Boven de 35 jaar neemt dat percentage af tot rond de 50 %.
Verminderde vruchtbaarheid bij de vrouw
Normaal gesproken spreken we van verminderde vruchtbaarheid of subfertiliteit wanneer meer dan twaalf maanden onbeschermde seks niet tot een zwangerschap leidt. Het algemene beleid in de Nederlandse praktijk is om pas na die twaalf maanden nader onderzoek te doen. Dat geldt niet voor vrouwen die nooit of heel onregelmatig menstrueren. Die ovuleren immers niet of minder vaak en dan is het logisch dat je niet binnen het jaar zwanger wordt. In dat geval is het beter om al eerder onderzoek in te zetten en een eventuele behandeling te starten.
Het onderzoek bij verminderde vruchtbaarheid loopt, eenvoudig gezegd, het hierboven genoemde lijstje van voorwaarden voor vruchtbaarheid af. Daarbij is de frequentie en de timing van seks een ten onrechte onderbelicht punt van aandacht. Per slot van rekening is seks een absolute basisvoorwaarde voor zwangerschap. Uit recent onderzoek bleek dat een kwart van de stellen die zwangerschap nastreven te weinig (minder dan vier keer per maand) seks hadden.
Bij vruchtbaarheidsonderzoek kan de arts via hormoononderzoek of met een echo kijken of de vrouw wel een eisprong heeft. Bij een maandelijkse menstruatie is er ook vrijwel altijd sprake van een maandelijkse ovulatie. Dat kan nog eens bevestigd worden door het bijhouden van een dagelijkse temperatuur curve. Na de eisprong gaat de lichaamstemperatuur onder invloed van hormonale veranderingen temperatuur eventjes gedurende ongeveer twee weken met ongeveer een halve graad omhoog. In het bloed is dan ook een stijging van de concentratie van het hormoon progesteron te meten.
Bij ongeveer een kwart van de stellen met onvruchtbaarheid blijkt er sprake van een probleem met de ovulatie. Meestal is de oorzaak gelegen in een gestoorde groei van de follikels. Dat zijn de blaasjes waar een eitje in rijpt. Er zijn vaak wel genoeg follikels, en ook de signalen uit het brein lijken in orde. Maar op een manier die we nog niet begrijpen, loopt het binnen de eierstokken niet goed. Met een echo zie je bij deze vrouwen vaak meer dan twaalf follikels op één ovarium, die niet doorgroeien. Verder hebben deze vrouwen meetbaar teveel mannelijk hormoon in hun bloed, wat ook zichtbaar kan worden door overmatige beharing. Tenslotte hebben ze niet vaak of nooit menstruaties. Deze aandoening wordt het polycysteus-ovariumsyndroom (PCOS) genoemd, en komt bij circa 1 op de 20 vrouwen voor.
In andere, zeldzamere, gevallen is het uitblijven van de menstruatie het gevolg van onvoldoende aansturing vanuit de hersenen. Met name de concentratie van het follikelstimulerend hormoon FSH is dan heel laag. Dat kan ontstaan bij eetstoornissen zoals anorexia nervosa, maar ook door ‘gewoon’ teveel gewichtsverlies. Ook bij extreme inspanning door (top)sport, of bij stress kan de hormoonbalans verstoord raken. Omgekeerd kan ook extreem overgewicht verstoring van de cyclus veroorzaken. Tenslotte kan de menstruatie wegblijven doordat de eicelvoorraad op is. Wanneer dit vóór het veertigste levensjaar van de vrouw is, spreek je van te vroege overgang.
Bij ongeveer één op de tien koppels met verminderde vruchtbaarheid zit het probleem in beperkte doorgankelijkheid van de eileiders of onvoldoende bewegelijkheid van de eileiders. Daardoor worden de eitjes niet ‘opgepikt’. Vaak zijn ontstekingen als gevolg van seksueel overdraagbare aandoeningen de oorzaak; met name de bacterie chlamydia is wat dat betreft berucht. Ook een aandoening waarbij het baarmoederslijmvlies niet alleen in, maar ook buiten de baarmoeder groeit (endometriose), kan verminderde functie van de eileiders veroorzaken. De functie van de eileiders wordt onderzocht met echo of röntgen, waarbij contrastvloeistof in de baarmoeder wordt gebracht om te zien of dit via de eileiders ook in de buikholte komt. Soms wordt een kijkoperatie verricht, om te onderzoeken of er endometriose is, of verklevingen die de doorgankelijkheid van de eileiders belemmeren.
Mannelijke problemen
In ongeveer 20 % van de gevallen van verminderde vruchtbaarheid ligt de oorzaak bij de gebrekkige vitaliteit van de zaadcellen. Volgens normen van de Wereld Gezondheidsorganisatie moet bij het zaadonderzoek sprake zijn van minstens anderhalve milliliter ejaculaat met daarin minimaal 15 miljoen zaadcellen per milliliter. Daarvan moet tenminste een derde goed bewegen. Een verminderd aantal zaadcellen kan vele oorzaken hebben: een te hoge temperatuur van het scrotum, een acute infectie zoals griep, blootstelling aan gifstoffen, of overmatig gebruik van cannabis. Ook bij de man kan een geslachtsziekte schade aan de zaadleiders veroorzaken, met verminderde aantallen zaadcellen tot gevolg.
Bij de man worden de testikels aangestuurd door dezelfde hormonen uit de hersenen als de eierstokken bij de vrouw. Wanneer deze aansturing vermindert, kan dat leiden tot verminderde zaadcelproductie. Dat probleem komt nogal eens voor bij bodybuilders die ‘anabolen’ gebruiken. Ook mannen met overgewicht of stress kunnen problemen krijgen met de hormonale aansturing van hun zaadproductie.
Samengevat betreft het onderzoek dus evaluatie van seksueel gedrag, aanwezigheid van ovulatie, doorgankelijkheid van de eileiders en aanwezigheid van voldoende zaadcellen. Opmerkelijk genoeg wordt in ongeveer 30% van de stellen die al een jaar tevergeefs proberen zwanger te worden geen afwijking gevonden op deze punten. Er is dan sprake van onbegrepen verminderde vruchtbaarheid.
Behandelen van verminderde vruchtbaarheid
Ligt de oorzaak van de verminderde vruchtbaarheid in de frequentie of de timing van de seks,
dan is counseling de aangewezen behandeling. Is er geen ovulatie, dan zijn er, afhankelijk van de oorzaak, verschillende mogelijkheden om follikelgroei en eisprong te stimuleren. Specifieke geneesmiddelen kunnen de hypofyse aanzetten tot afgifte van meer hormonen, of die hormonen kunnen rechtstreeks per injectie worden toegediend. Dit heet ovulatie-inductie. Is de eicelvoorraad uitgeput, dan is er eigenlijk geen behandeling mogelijk.
Afgesloten eileiders of verklevingen kunnen soms via een kijkoperatie worden behandeld. Een tweede en tegenwoordig heel veelgebruikte behandeling is in-vitro-fertilisatie (IVF). Deze techniek wordt nu ook op grote schaal toegepast als er te weinig zaadcellen zijn. Soms zijn er echter zo weinig zaadcellen, dat besloten wordt om een zaadcel met een extreem dun buisje in de eicel in te brengen. Dit wordt intracytoplasmatische spermatozoa-injectie genoemd ofwel (ICSI). Als er sprake is van niet al te ernstige verminderde zaadaantallen bestaat de behandeling uit intra-uteriene inseminatie (IUI), waarbij gedurende maximaal zes cycli een geconcentreerde hoeveelheid zaadcellen in de baarmoeder wordt geïnsemineerd. Hierdoor wordt de ‘trefkans’ vergroot.
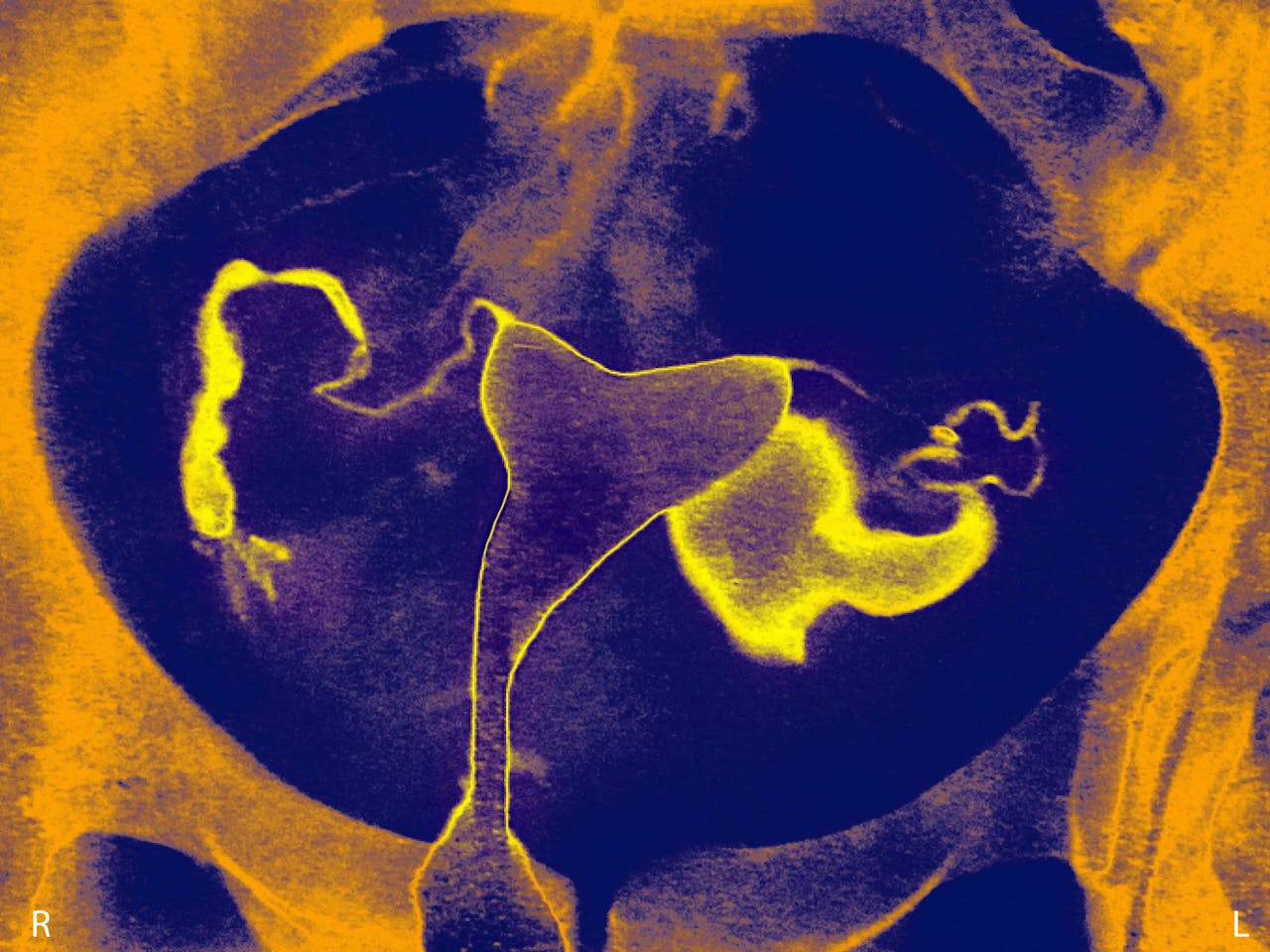
Met behulp van contrastvloeistof kan de doorgankelijkheid van eileiders in beeld worden gebracht.
Imageselect, WassenaarHet kiezen van de juiste behandeling bij zogenaamde onbegrepen verminderde vruchtbaarheid is vanzelfsprekend lastiger. Een algemeen advies in de Nederlandse praktijk luidt: probeer het nog een half jaar zelf; zeker wanneer de statistieken uitwijzen dat de kans op een natuurlijke zwangerschap binnen het jaar zonder behandeling meer is dan 30 %. Die hogere kans kan komen door de jonge leeftijd van de vrouw, een eerdere succesvolle zwangerschap en voldoende vitaal zaad. Als er na nog een half jaar proberen nog steeds geen zwangerschap is ontstaan (of wanneer de kans op succes sowieso minder is dan 30 %), is intra-uteriene inseminatie en tenslotte IVF de aangewezen behandeling. Overigens is voorkomen in sommige gevallen ook nog een optie, naast genezen. Zo baart de toenemende leeftijd van de moeder bij de geboorte van een eerste kind veel onderzoekers zorgen.
Verminderde vruchtbaarheid geen luxeprobleem
Het niet of niet goed functioneren van de voortplantingsorganen is zonder meer een belangrijk lichamelijk gebrek dat het bestaan wezenlijk raakt. Op strikt biologische of evolutionaire grond mag je immers zeggen dat voorplanting een essentieel onderdeel is van het leven van mens en dier. Het is dan ook heel begrijpelijk dat bij mensen die met verminderde vruchtbaarheid te maken krijgen een diep gevoel van ziekte kan ontstaan. Toch worden vergoedingen voor deze behandelingen nogal eens in één adem genoemd – nota bene zelfs door voormalig minister Hoogervorst van Volksgezondheid – met zelfzorggeneesmiddelen tegen bijvoorbeeld roos, hoofdpijn, aambeien, diarree of moeilijke stoelgang. Daarmee zouden ze thuishoren in de rij van zogenaamde ‘luxe geneeskunde’.
Bovendien is voortplantingsgeneeskunde voor veel mensen een ver-van-mijn-bed-show. Jonge mensen kunnen zich nu niet voor stellen dat het hen zal treffen; ze zijn per slot juist volop bezig met allerlei manieren om niet zwanger te worden. Om het in de woorden van een jonge man in een commercial van een zorgverzekeraar te zeggen: ‘Wat moet ik nou met een IVF-behandeling in mijn verzekeringspakket?!’ Ook voor mensen met kinderen is er uiteraard geen urgentie meer. Maar ook al treft verminderde vruchtbaarheid je potentieel alleen in een relatief korte periode van je leven, het feit dat het probleem alleen door de geneeskunde kan worden opgelost is een sterk pleidooi voor solidariteit via de zorgverzekering.


