We leven steeds meer in een wereld waarin data onze levens bepalen. Data zijn steeds vaker de basis waarop we keuzes maken. Bij het delen van lief en leed online, maar ook bij ingrijpende beslissingen. Zoals: wie moet je als eerste opereren, als er maar weinig plek is op de operatiekamer?
Wie moeten we als eerste opereren na corona? In de eerste COVID-19-golf zat ik met een groep onderzoekers om tafel om een wiskundig model voor operaties te maken om te bepalen wie als eerste aan de beurt is. Dit is nog steeds nodig, aangezien de wachtlijsten voor operaties door de Covid-19 pandemie nog steeds nijpend zijn. Het Erasmus MC gebruikt ons model nu deels om dus deze beslissingen te maken, mogelijk ook wel door heel Nederland. Maar in hoeverre kunnen data dit soort ingrijpende beslissingen beïnvloeden?
Wie mag er als eerste op de operatietafel na corona?
Pixabay CC0Data is inherent dom
Wat goed is om te beseffen, is dat de meeste data simpele registraties zijn van wat er in het echt gebeurt. Als er bijvoorbeeld een patiënt op de spoedeisende hulp arriveert, meten we heel snel de bloeddruk en temperatuur, en verschillende labbepalingen zoals glucose en hemoglobine (wat zuurstof transporteert in je bloed). Vervolgens krijgt die patiënt vaak een behandeling, bijvoorbeeld een spoedoperatie, of een nieuw medicijn.
Het gevolg is dan uiteindelijk dat de patiënt óf geneest, óf minder symptomen ervaart, óf minder snel achteruitgaat, óf toch overlijdt. Om dit samen te vatten, bevat dit soort klinische data over het algemeen zowel gegevens over patiëntkarakteristieken (bloeddruk, glucose, etc.), de behandeling (een operatie of medicijn), en de uitkomst (van genezing tot en met toch overlijden).
Wanneer je deze data analyseert, om te kijken welke behandeling bijvoorbeeld het beste is, merk je pas dat deze data eigenlijk inherent dom zijn. Over het algemeen hebben patiënten die de behandeling kregen, namelijk een slechtere uitkomst dan patiënten die de behandeling níet ontvingen. Dit klopt dan toch niet? Waarom doen we dan überhaupt deze behandeling?
Dat zit zo. Mensen die zieker zijn, krijgen vaker een behandeling dan mensen die minder ziek zijn. Kijk bijvoorbeeld maar eens naar mensen met longontstekingen. Als mensen met longontstekingen antibiotica krijgen, om de bacterie te doden die de infectie veroorzaakt, krijgen ze dat meestal pas als ze écht ziek zijn. Veel longontstekingen herstellen namelijk spontaan doordat je lichaam het oplost. De mensen die echt antibiotica nodig hebben, zijn veel zieker: het immuunsysteem heeft toch moeite met het doden van de bacterie.
Mensen die antibiotica krijgen voor hun longontsteking, gaan dus vaker dood dan mensen die geen antibiotica krijgen. Dit fenomeen heet ‘confounding by indication’, en vind je niet terug in de data. Om de vraag ‘vermindert antibiotica de sterfte na longontstekingen’ te beantwoorden (en dat kan), moet je dus je kennis over de data gebruiken om voor ‘confounding by indication’ te corrigeren. De ‘waarheid’ ligt als het ware buiten de data.

Drie longen waar een infectie op basis van een bacterie is begonnen: het immuunsysteem van de linker patiënt zou misschien zelf wel de bacteriën kunnen doodmaken, maar de patiënt rechts heeft wel de hulp van antibiotica nodig.
Benjamin Gravesteijn voor NEMO KennislinkWat als je niet zou opereren
Om te bepalen welke patiënten je dus eerder moet opereren, moet je weten wat de overleving is van mensen als je ze wél zou opereren, en wat de overleving is als je ze níet zou opereren. Het woordje ‘zou’ is cruciaal in deze zin. Je kan niet simpelweg kijken naar data van groepen die wel en niet zijn geopereerd en dan berekenen hoeveel mensen overleven. Deze data wordt dan namelijk vertekend door ‘confounding by indication’. Dan reken je namelijk uit wat de overleving is van mensen die je wel en niet opereert. En dat kan een heel ander getal zijn dan de overleving van mensen als ze wel of niet geopereerd zóuden worden. Je moet dus het relevante verschil tussen deze twee groepen wiskundig corrigeren.
Toen ik met een groep onderzoekers vorig jaar deze informatie nodig had, liepen we al snel tegen een lastig probleem aan: er zijn bijvoorbeeld geen cijfers van mensen die niet geopereerd waren na een blindedarmontsteking. Deze operatie wordt namelijk al meer dan een eeuw uitgevoerd. Bij een blindedarmontsteking halen chirurgen altijd de blinde darm eruit: er is geen overlevingsdata beschikbaar van mensen die éigenlijk een operatie nodig hebben, maar deze niet krijgen. En die informatie hadden we juist nodig!
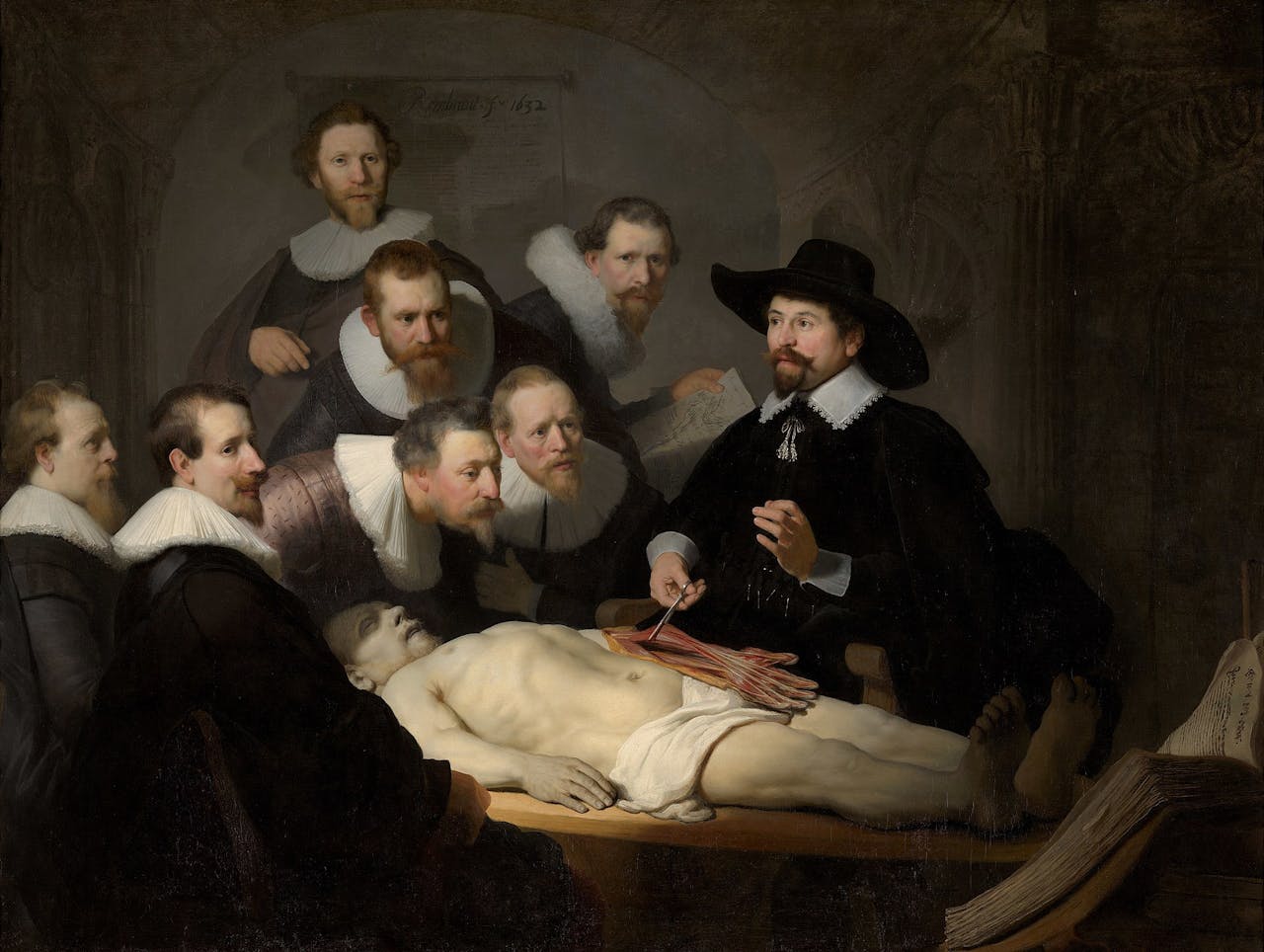
‘De anatomische les van dr Nicolaes Tulp’ van Rembrandt van Rijn. De chirurgen die hier afgebeeld zijn in begin 17e eeuw krijgen les hoe het menselijk lichaam in elkaar steekt, en hoe ze dus het beste kunnen opereren als er een probleem ontstaat in het lichaam. Leuk feitje: de pezen die hier worden opgepakt, zijn helaas niet allemaal goed afgebeeld… Zo zijn er bijvoorbeeld een paar omgedraaid.
Rembrandt, Public domain, via Wikimedia CommonsVan operaties die veel voorkomen, hebben we wel in studies het effect op overleving gevonden, gecorrigeerd voor ‘confounding by indication’. Dus voor operaties die veel voorkomen, konden we een relatief goede schatting vinden. Maar voor zeldzamere ingrepen, zoals het verwijderen van bijvoorbeeld een Kaposi Sarcoom (een moeilijke naam voor een zeldzame vorm van kanker), bleven we maar zoeken tot we iets bruikbaars vonden. Maar uiteindelijk lukte dat niet: deze zeldzame aandoeningen worden altijd geopereerd. Dus de urgentie uitrekenen van dit soort zeldzamere aandoeningen, blijft onmogelijk.
Blijf kritisch
Op basis van mijn onderzoek, vind ik dat je kritisch moet blijven op claims hoe data en algoritmes het leven drastisch gaan veranderen. Er zijn zeker haalbare doelen. Zo kunnen dit soort data en algoritmes uitkomst bieden bij problemen zoals patroonherkenning. Bijvoorbeeld door het onderscheid te maken tussen een melanoom en een moedervlek op een foto. Ook maken deze technieken op basis van veel data goed voorspellingen met simpele relaties, zoals de kans om dood te gaan als je ouder wordt en diabetes krijgt.
Maar als je leest dat Google door middel van algoritmes en een database van een miljoen patiënten allerlei effectieve en niet-effectieve behandelingen gaat vinden, is dat geen haalbaar doel. Om ingrijpende beslissingen op data te baseren, moet je iets weten over de wereld waar de data uit vandaan komen. En de context van data snappen wij als mensen vooralsnog veel beter dan dat algoritmen dat doen.
Één van de grootste verschillen tussen mens en machine is namelijk dat wij op basis van ervaringen een beeld hebben gemaakt in ons hoofd van de wereld, een paradigma. Als er dan nieuwe informatie langskomt, wordt dit geïntegreerd in ons paradigma. Zo weten we dat als een haan kraait en de zon daarna opkomt, de zon niet op komt doordát de haan kraait. Probeer dat maar eens uit te leggen als je alleen maar data hebt over het kraaien van hanen en de zon die opkomt! Je hebt daar de context van de data voor nodig: Wat is de zon en hoe ver weg staat ze? Hoe ver gaat het geluid van een haan? Heeft dat geluid dus echt invloed op haar bewegingen? Onze huidige machines kunnen op basis van de data die ze nu zien heel goed en snel relaties schatten. We zijn nog niet zover dat machine deze data vervolgens kunnen analyseren binnen het kader van een zichzelf updatend paradigma.

Eén van de grootste uitdagingen om machines ingrijpende beslissingen te kunnen maken is om een beeld van de wereld om ons heen te hebben, en op basis van dit ‘paradigma’ nieuwe informatie of data te analyseren, begrijpen, en hun paradigma daarop aan te passen.
Pixabay CC0Menselijke maat
Daarom blijft de menselijke maat vooralsnog leidend in ingrijpende beslissingen. Ons model geeft dus aan voor gemiddelde patiënten hoe snel hun gezondheid achteruitgaat als ze later worden geopereerd. Maar iedere arts zal zeggen: “Er zijn geen gemiddelde patiënten.” Op basis van hoe lang patiënten al wachten, hun persoonlijke doelen, en dus de uitgerekende urgentie van hun operatie, wordt nu een voorstelplanning gemaakt. Maar als de wensen en doelen van patiënten veranderen, is daar gelukkig nog voldoende ruimte om de planning aan te passen. Het blijft schrijnend dát we deze keuze moeten maken, maar deze manier (ondanks de gebreken van data) is wel de meest transparante en eerlijkste methode.